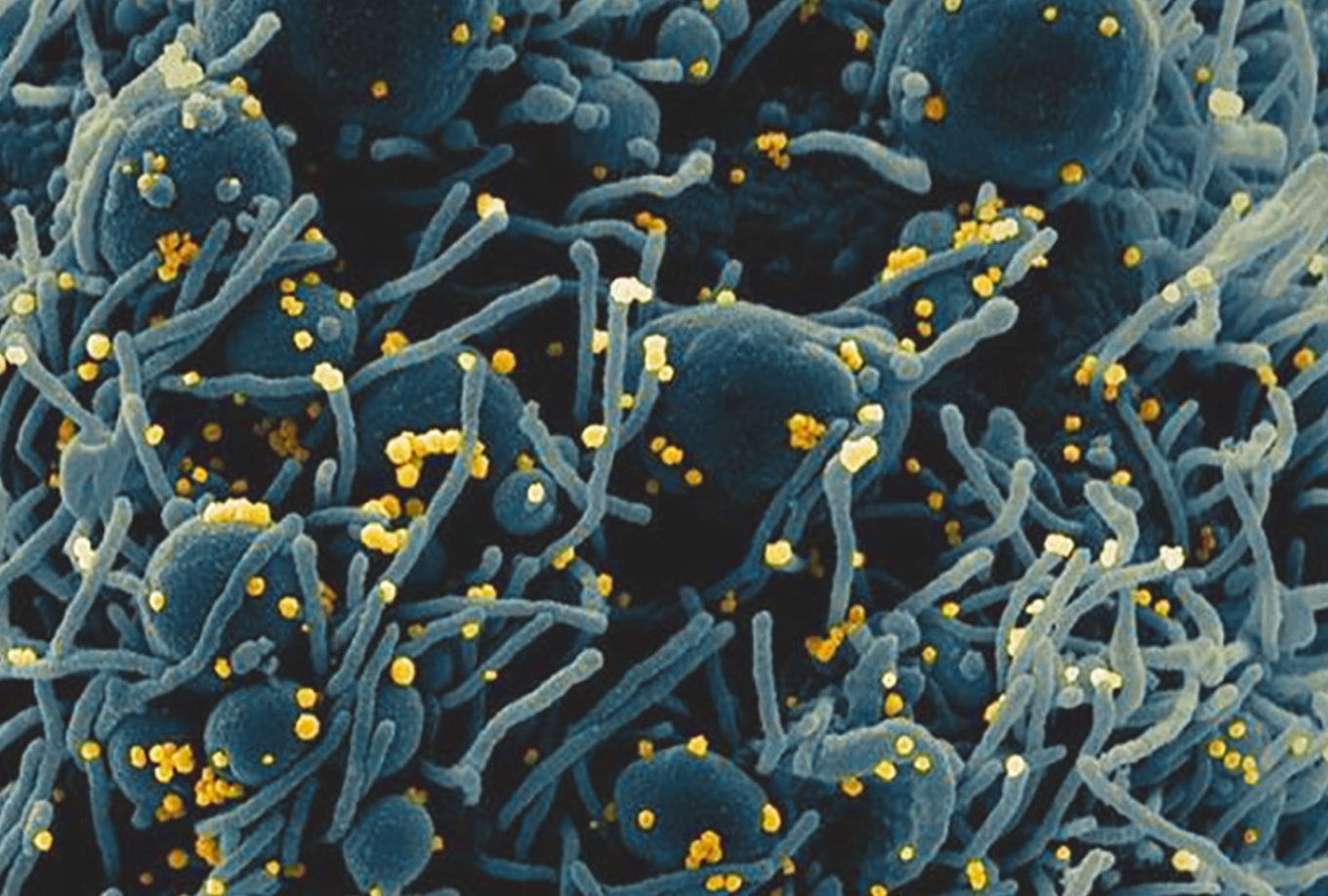
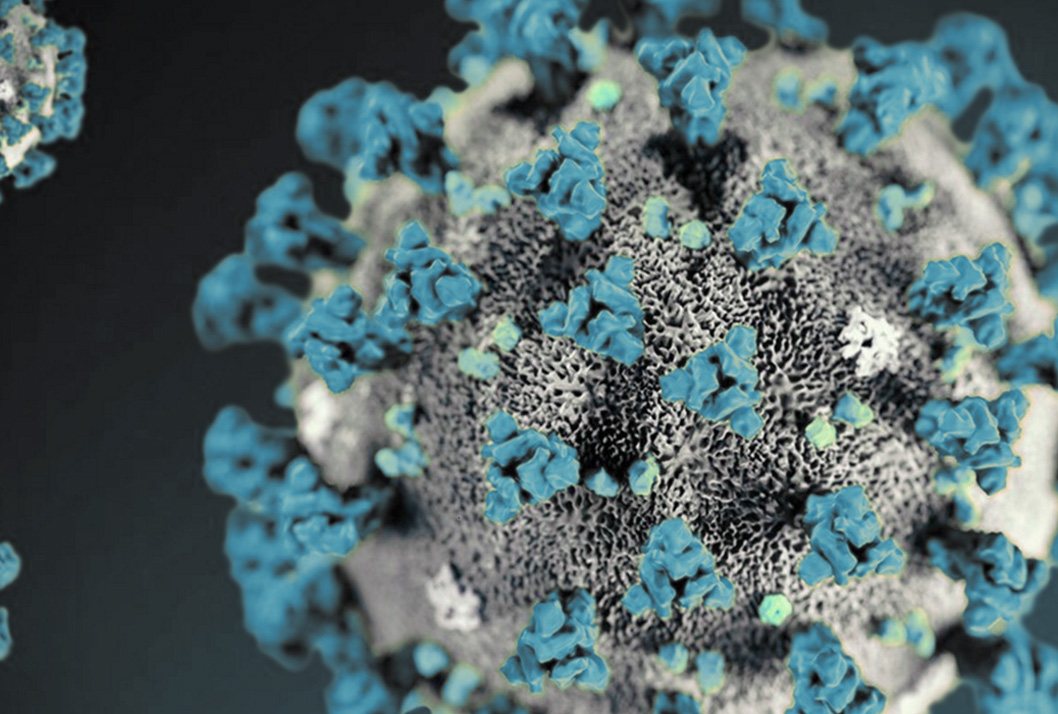
Cada día hay mayor evidencia científica que aporta a entender mejor el comportamiento del SARS-COV-2 que causa la enfermedad del COVID-19.
Uno de los hallazgos más recientes publicados por el The New England Journal of Medicine (a raíz de 27 autopsias realizadas) revelan que la infección en pacientes severos no solo es capaz de afectar los pulmones, sino también los riñones, el corazón y el cerebro, principalmente.
Otros estudios, como el divulgado por la International Journal of Antimicrobial Agents, han informado que el COVID-19 puede hacerse notar con síntomas más allá de la fiebre o la falta de olfato. Algunas de esas manifestaciones pueden ser cardiacas, gastrointestinales, hepáticas, renales, oculares y hasta neurológicas.
Si bien los estudios científicos todavía intentan descifrar nuevos datos de este particular virus, lo cierto es que la pandemia ocurrida se deriva (en su esencia) de una característica del SARS-COV-2 que no lograron sus parientes el SARS (Síndrome respiratorio agudo severo) y el MERS (Síndrome respiratorio de oriente medio): una rápida propagación.
La pregunta ahora es: ¿por qué? ¿Cuál es el motivo por el cual el SARS-COV-2 pudo batir un récord de transmisión que ni siquiera virus más agresivos como el MERS o el SARS logró?
Hay tres razones científicas de fondo y entenderlas ayudará a comprender mejor el porqué los y las costarricenses, que hasta el momento logran resultados positivos en la lucha contra la pandemia, no pueden bajar la guardia.
Primera razón: la capacidad viral
Para que un virus se expanda rápido, se requiere que tres elementos estén muy bien alineados. El primero es una buena capacidad de infección.
De acuerdo con el Dr. Andrés Moreira Soto, investigador de la Facultad de Microbiología de la Universidad de Costa Rica (UCR) y que en este momento se encuentra en el Instituto de Virología de la Universidad Médica Charité, en Berlín, gran parte del éxito en la propagación de un virus está en lograr una excelente interacción entre los receptores virales con los receptores celulares humanos.
En términos sencillos, es como una llave y una cerradura, en la cual la llave la tiene el virus y la cerradura es el receptor en la célula humana. Si la llave calza con la cerradura, el ingreso se efectuará sin problema. Entre más fuerte sea la unión entre la llave y la cerradura, más fácil es para el virus iniciar la infección.
“La estructura del receptor viral del SARS-COV-2 (conocida como Spike en inglés) es la llave. Esta reconoce de manera más fuerte al receptor celular ACE2 (cerradura). Básicamente, la llave del virus es mucho más específica para la cerradura (célula humana)”, explicó el Dr. Moreira.
Pero ahí no acaba todo. Para que la proteína Spike esté activa y pueda unirse al receptor celular, requiere de un corte adicional. El Dr. Moreira indicó que, a diferencia de otros coronavirus, en el SARS-COV-2 este corte es fácilmente hecho por una enzima celular. En otras palabras, el virus crea la llave perfecta para entrar a la célula humana e iniciar su replicación.
Algo muy distinto pasa con el MERS o el SARS. Estos dos virus requieren unirse a más receptores celulares humanos. Luego de su replicación, ambas enfermedades derivan en una aparición rápida de síntomas que permiten el aislamiento oportuno.
“El SARS-COV-2 se puede transmitir de persona a persona cuando el infectado aún no presenta síntomas. Se dice que el periodo de transmisión mayor (el pico de mayor excreción) es de 2-3 días antes de presentar síntomas, hasta 4-5 días después de tener síntomas. Por lo tanto, es difícil controlar la diseminación ya que la persona es contagiosa y aún no se siente enferma como para evitar interacciones con otras personas. En el caso del SARS y el MERS, la persona es contagiosa ya cuando la enfermedad y los síntomas están avanzados, en su mayoría, cuando se encontraban hospitalizados. Entonces, es más fácil aislar a estos enfermos y romper la cadena de transmisión”, ahondó la Dra. Eugenia Corrales Aguilar, viróloga de la UCR.
Segunda razón: el hospedero
Un aliado adicional para la rápida propagación de un virus es el hospedero (la persona que aloja el virus).
El Dr. Moreira explicó que el virus causante del COVID-19 infecta la vía respiratoria superior. Por lo tanto, las secreciones producidas en esta vía respiratoria, como la tos, el hablar o el estornudo, pueden transmitir el virus mucho más fácilmente. Muy distinto al SARS que afecta el tracto respiratorio inferior, lo que hace la salida del virus más difícil.
“Nuestra interacción con una gran cantidad de otros seres humanos hace que el virus siempre encuentre un nuevo hospedero. Además, se puede producir una sintomatología mucho más leve o hasta ninguna. Esto hace que muchas personas no se aíslen o prevengan contactos”, afirmó el Dr. Moreira.
Precisamente, las personas asintomáticas y su rol en la rápida diseminación del virus ha sido una de las presunciones más fuertes de los científicos.
El 25 de mayo tres investigadores de los Estados Unidos publicaron un nuevo estudio en la reconocida revista científica Thorax, en el cual hallaron que cerca del 80% de los pacientes positivos viajantes en un crucero eran asintomáticos. Aunque la investigación no da seguimiento a estos positivos, y no se sabe con certeza si eran verdaderamente asintomáticos o pre-sintomáticos, refuerza una hipótesis que aún debe indagarse.
“A pesar de que 128 (59%) de la población dio positivo, hubo fiebre y síntomas leves en solo 16 de los 128 pacientes con COVID-19 positivo (12.5%), con otros 8 evacuados médicamente (6.2%) y 4 que requieren intubación y ventilación ( 3,1%)”, se cita en el documento.
Por su parte, también están los “superdiseminadores”. Por lo general, una persona enferma con COVID-19 puede infectar a dos personas. Sin embargo, en algunos casos un único individuo enfermo puede contagiar hasta a más de 10 personas.
¿Algún costarricense puede ser un superdiseminador? La respuesta es sí. Un ejemplo en Costa Rica fue el caso del médico de 54 años que, según el Ministerio de Salud, contagió a casi 81 sujetos.
“El que una persona sea superdiseminadora tiene principalmente dos razones. La primera es el comportamiento social de ese hospedero (la persona). Si la persona tiene numerosos contactos cercanos por periodos prolongados de tiempo, aumenta la probabilidad de transmitir la infección. La otra razón son características inherentes a ese hospedero. Se cree que por razones genéticas o por razones fisiológicas (como una inmunosupresión) esas personas podrían excretar más virus y por más tiempo, que los hace potencialmente un mayor foco de infección. Esto no tiene que ver mucho con nacionalidades ni con clasificaciones de etnia o factores colectivos, sino más bien es a nivel individual. También, hay efectos no del hospedero, sino más bien “eventos superdiseminadores” por ejemplo, un crucero”, ahondó la Dra. Corrales Aguilar.
Tercera razón: el factor ambiental
El último elemento de la ecuación para la rápida propagación es el factor ambiental. Para el Dr. Moreira, desde el punto de vista del ambiente, el tráfico de especies animales, la globalización y la urbanización desmedida han hecho que el virus se disemine rápidamente por todo el mundo en cuestión de meses. ¿La razón? Un contacto constante entre hospederos susceptibles.
“El virus SARS-COV-2 necesita menos cantidad del mismo para infectar y se replica en vías más accesibles. A esto hay que añadirle la interacción entre gran cantidad de seres humanos en un mundo globalizado dentro de una urbanización desmedida. Esa es la fórmula para una pandemia”, explicó el Dr. Moreira.
El elevado tránsito de personas agiliza el contagio del virus. A esto, se le añade un nuevo elemento para el contexto costarricense: la época lluviosa.
“La época lluviosa hace que haya mayor hacinamiento y se facilita el contacto entre las personas. O sea, se pasa un mayor porcentaje de tiempo en espacios cerrados con otras personas, lo que facilita la transmisión de los virus respiratorios. Como resultado, las infecciones respiatorias con virus con membranas lipídicas como la influenza, el virus respiratorio sincicial o el parainfluenza, los cuales presentan picos de infección normalmente asociados a la estación lluviosa”, afirmó el Dr. David Loría, virólogo de la Facultad de Microbiología de la UR.
Pero, ¿es posible que una persona se contagie de algún virus de la influenza y del SARS-COV-2 al mismo tiempo? La respuesta es sí. Sin embargo, de acuerdo con el Dr. Loría, solo uno de los dos virus dominará, mientras el otro infectará en segundo plano. Aún más común en la coinfección o sobre infección con una bacteria, como resultado de la infección inicial del virus.
“La coinfección (infección simultánea) es una posibilidad. Si hay coinfección, posiblemente la evolución del paciente será más severa porque el sistema inmunológico debe lidiar con ambos virus a la vez. Cualquier infección que el paciente tenga en el momento de contagiarse con otro virus puede complicar el cuadro, pues existe la posibilidad de que la fuerza con la que el cuerpo responde a uno de los virus, por atacar al otro, se diluya”, dijo el Dr. Loría.
Entonces, ¿qué debe esperar Costa Rica?
Que el virus esté presente de forma prolongada. El SARS-COV-2 logró unir su capacidad viral con el hospedero y el ambiente. Esto favorece no solo una rápida propagación, sino también su permanencia.
Incluso, ya la misma OMS manifestó que la enfermedad podría ser endémica; es decir, estar para siempre. El Dr. Moreira enfatizó que, si bien todos los virus mutan para intentar adaptarse al humano (pues no le sirve matar a su hospedero), las mutaciones vistas hasta el momento son pocas.
“Algunos coronavirus se adaptaron a nosotros hace cientos de años: 229E, OC43, NL63, HKU-1 y el MERS. Este último no está erradicado, sino que su transmisión es diferente y circula en niveles bajos en el oriente medio. Otros han sido erradicados como el SARS. Hay que esperar, pero podríamos estarnos enfrentando ante un nuevo virus respiratorio estacional”, aseveró el Dr. Moreira.
En cuanto al éxito del aislamiento social, este dependerá de cada ciudadano y el esfuerzo colectivo. El Dr. Moreira fue enfático en afirmar que el aislamiento es vital para que una persona contagiada no infecte a más individuos y que, durante el tiempo de la pandemia, hay que estar preparados para experimentar nuevos picos u olas de infección.
¿Qué queda por hacer? Con base en el Ministerio de Salud, se debe seguir firmes con los protocolos de tos, estornudo y lavado de manos, así como respetar las medidas de aislamiento y de burbuja social ya divulgadas.
“Sigue habiendo una responsabilidad de cada familia, de cada persona, de cada empresa e institución en que apliquemos los protocolos de la forma correcta. Queremos que Costa Rica siga libre de transmisión comunitaria”, destacó el ministro de Salud, Daniel Salas en la conferencia de prensa dada el 27 de mayo.

Periodista, Oficina de Divulgación e Información
Área de cobertura: ciencias de la salud
jenniffer.jihoptmenezcordoba @ucrnsxq.ac.cr
Comentarios:
Artículos Similares:
-
 Entre pipetas y embudos, tres mentes científicas ayudan a salvar vidas al analizar el agua de uso …
Entre pipetas y embudos, tres mentes científicas ayudan a salvar vidas al analizar el agua de uso … -
 La pandemia alteró el número y las causas de muertes en Costa Rica
La pandemia alteró el número y las causas de muertes en Costa Rica -
 ¿Por qué después de varios años hablamos de nuevo sobre la tosferina? El Dr. Rojas lo explica
¿Por qué después de varios años hablamos de nuevo sobre la tosferina? El Dr. Rojas lo explica -
 Tico gana una de las becas más prestigiosas de Francia para especializarse en nanomedicina
Tico gana una de las becas más prestigiosas de Francia para especializarse en nanomedicina